بایگانی برچسب برای: ساخت افزایشی
ارزیابی جایگزینی پروتز مصنوعی مفصل گیجگاهی فکی با مفاصل مبتلا به انکلیوز – قسمت دوم
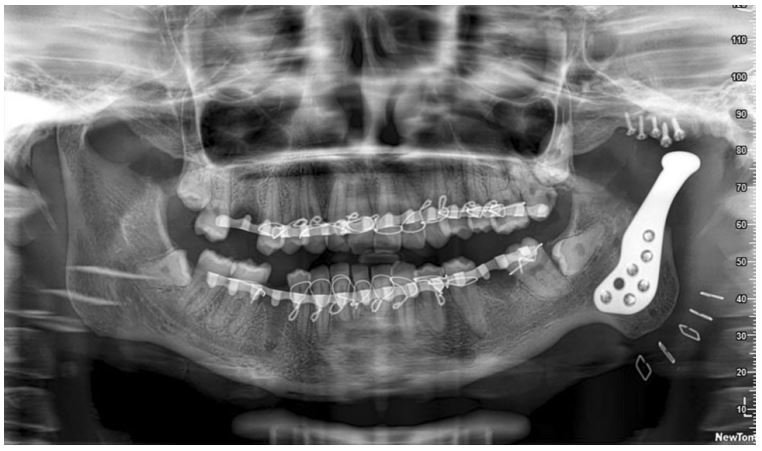
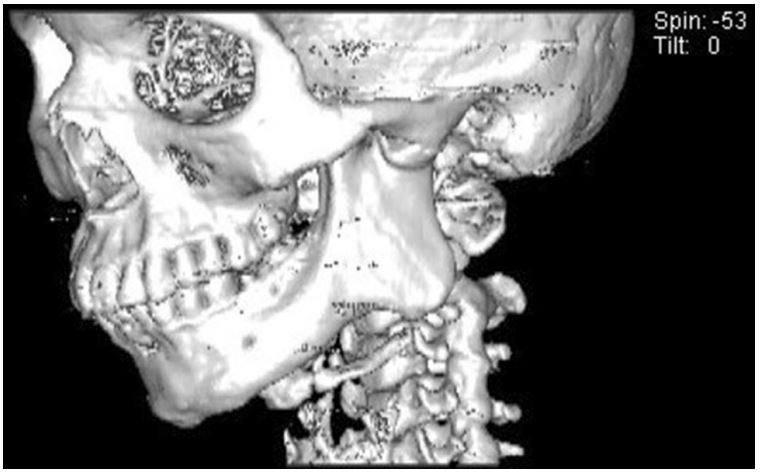
/در فک و صورت/توسطمراحل درمان مشکل انکیلوز مفصل برای هر بیمار و بنابر مشکلات عنوان شده از طرف او در مدت زمان گزارشنویسی، حداکثر قابلیت باز کردن دهان، شرایط تغذیه عمومی بیمار و گستره و میزان دفورمیتی یا ناهنجاری ظاهری صورت ناشی از انکیلوز به صورت شخصیسازی شده طراحی و برنامهریزی شد. در مجموع ۸ بیمار در این مطالعه بررسی شدند که از این بین ۵ بیمار ابتدا به روش آتروپلاستی شکاف و پس از آن جایگزینی مفصل تحت درمان قرار گرفتند. دو مورد از طریق استخوانسازی کششی و برای افزایش ارتفاع راموس و طول تنه (بخش افقی) مندیبل تحت درمان قرار گرفتند و پس از بازه سه ماهه برای تقویت استخوان فرآیند آتروپلاستی شکاف و جایگزینی کامل مفصل گیجگاهی فکی بر روی آنها انجام شد.
فرآیند جراحی
تحت بیهوشی کامل از طریق لولهگذاری مسیر نای از طریق بینی، و با اپروچ ترکیبی تحت و پشت فک پایین و ناحیه جلوی گوش مفصل انکیلوز اکسپوز و نمایان شد. روش رایج آتروپلاستی شکاف مورد استفاده قرار گرفت تا بلوکی به اندازه حداقل ۵/۲ سانتیمتر جدا شده و شرایط جایگذاری قطعه فسا را فراهم سازد. کورونوئیدکتومی یک طرفه از طریق برشهای صورت گرفته انجامشد و باز شدن حدود ۳۵ میلیمتری دهان بررسی و تایید شد. در صورتی که میزان باز شدن دهان کمتر از این مقدار بود کورونوئیدکتومی سمت مقابل نیز از طریق اپروچ داخل دهانی در حین جراحی صورت میگرفت.
از طریق یک الماسه تراشکاری که به صورت خاص برای این منظور طراحی شده بود و یا یک الماسه رفت و برگشتی سطوح و برجستگی ناحیه مفصل برای قرارگیری و تطابق بهتر قطعه فسا مفصل مصنوعی فکی گیجگاهی صاف شد. انتهای مته شکلی کروی داشت به صورتی که با سطح کروی داخلی قطعه فسا هماهنگ بود. ثابت سازی بین فکی یا فیکسیشن اینترماگزیلاری از طریق سیم و کش لاستیکی و در ادامه قراردهی پروتز فسا در محل آماده شده صورت گرفت. ابتدا نمونه آزمایشی اندازهگیری فسا مورد استفاده قرار گرفت تا جایگیری اولیه پروتز بررسی شود و فسا به صورتی قرار گرفت که حدودا موازی صفحه افقی فرانکفورت باشد. فیکسیشن ابتدا از طریق دو پیج دو میلیمتری صورت گرفت و سپس توسط حداقل دو پیچ دو میلیمتری دیگر تکمیل شد.
در قسمت بعدی مراحل بعدی جراحی را مطالعه بفرمایید
ارزیابی جایگزینی پروتز مصنوعی مفصل گیجگاهی فکی با مفاصل مبتلا به انکلیوز – قسمت اول
/در فک و صورت/توسطانکیلوز مفصل گیجگاهی فکی بیماریای است که با همجوشی (استخوانسازی) سطوح مفصل همراه بوده و منجر به بروز مشکلات شدید در عملکردهای اساسی دهان از جمله بلع، تکلم و جویدن به همراه درجات متفاوتی از مشکلات ظاهری، بهداشت دهان و فیزیولوژیکی میشود.
این بیماری به دو دسته درون مفصلی و یا خارج مفصلی تقسیم میشود. انکیلوز درونمفصلی عموما بعد از آسیب یا عفونت ایجاد میشود در حالی که نوع خارجمفصلی میتواند ناشی از گستره وسیعی از سایر ناهنجاریها از جمله مشکلات عضلانی، عصبی، فرآیندهای التهابی و تومورهای بافت نرم و استخوانی باشد.
روشهای درمانی متنوعی برای درمان بیماری انکیلوز مفصل گیجگاهی فکی معرفیشدهاند. روشهای مانند آتروپلاستی با شکاف (gap atroplasty)، آتروپلاستی شکاف بینموضعی و بازسازی کامل مفصل با استفاده از مواد پیوندی و یا مصنوعی جز این موارد هستند.
یکی از روشهای درمانی مفاصل گیجگاهی فکی مبتلا به انکیلوز بازسازی کامل مفصل به کمک زیستمادههای مصنوعی یا پیوندی است. هدف این مقاله ارائه خلاصهای از نتایج بالینی به دست آمده از درمان و بازسازی انکیلوز مفاصل گیجگاهی فکی به کمک پروتزهای مصنوعی جایگزینی مفصل یا ATMJR میباشد.
این مطالعه یک آنالیز مقایسهای بین تمامی بیمارانی است که در یک مرکز درمانی زیر نظر یک جراح به مدت دو سال در بین سالهای ۲۰۱۵ تا ۲۰۱۷ تحت شرایط خاصی درمان شده اند. مطابق تشخیص برگرفته از آزمایش بالینی و تصاویر رادیوگرافی مشکل تمامی این بیماران انکیلوز مفصل گیجگاهی فکی تشخیص دادهشده و توسط روش های آتروگرافی شکافی و بازسازی مفصل به کمک سیستم پروتزهای مصنوعی TMJ تحت درمان قرار گرفته اند. معیارهای انتخاب بیماران برای بررسی در این مقاله علاوه بر وجود مدارکی بالینی و رادیولوژی مبنی بر ابتلا به انکیلوز استخوانی شامل مورادی همچون حداقل عدم قرینگی در صورت، گذر از سنین رشد و داشتن تمایل به شرکت در فالواپ ۱۲ماهه پس از جراحی بوده است. همچنین بیمارانی که سابقه جراحیهای فک داشتهاند از این مطالعه حذف شدهاند.
در قسمت بعدی نحوه درمان بیماران و شرح فرآیند جراحی عنوان خواهد شد.
بازسازی جمجمه با استفاده از پروتز سر تولیدشده به روش پرینت سهبعدی تیتانیومی برای نقص استخوان پیشانیبینی – قسمت دوم
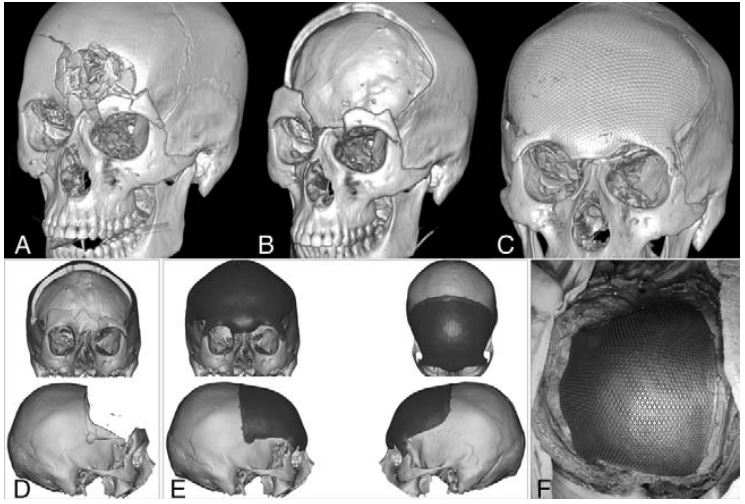
/در جمجمه/توسطبین سالهای ۲۰۱۲ و ۲۰۱۸، ۱۹ کیس عمل کرانیوپلاستی با قراردهی پروتز سر تیتانیومی شناسایی شدند. ۱۲ بیمار مرد (۲/۶۳٪) مرد و سن متوسط در زمان کرانیوپلاستی۳/۱۱±۴/۴۷ سال بود. اندیکاسیون برای کرانیکتومی شامل سکته یا خونریزی داخل مغزی (n ¼ 4)، جراحی تومورهای بدخیم (n ¼ 4)، تروما (n ¼ 2)، موکوسل (n ¼ 2)، عفونت فلپ استخوانی (n ¼ 3) و موارد دیگر بود.
در پژوهش ما، عوارض جدی منجر به خارجسازی کرانیوپلاستی (۳/۵٪) در بازه نرخهای گزارششده یعنی ۱۵٪ تا ۳۷٪ است.
۹ بیمار در همان حین عمل کرانیکتومی جایگذاری بازسازی جمجمه را تجربه کردند، برای مثال درمورد ریزکشن برنامهریزی شده یک سارکوم یوئینگ از میان این ۹ بیمار، ۳ نفر در گذشته یک عمل کرانیکتومی را تجربه کرده بودند، اما فلپ استخوانی مجددا سر جایش قرار داده شده بود.
درمورد ۱۰ بیمار دیگر کرانیوپلاستی در عملی مجزا از عمل کرانیکتومی جایگذاری شده بود.
میانگین فاصله زمانی از عمل کرانیکتومی تا جایگذاری پروتز ۶/۰ سال و فالوآپ میانگین از زمان جایگذاری کرانیوپلاستی ۲/۱ سال بود.
نتیجهگیری
از میان مواد مختلف موجود برای ساخت پروتز استخوان جمجمه، برتری هیچیک اثبات نشدهاست. اگرچه، باید بهخاطر ریسک بالای تحلیل استخوان از استفاده عمده از گرافت استخوانی اتولوگ در بیماران جوان (زیر ۴۰ سال) اجتناب شود.
تیتانیوم در مقایسه با سایر مواد دارای ویژگیهای غیر التهابی، غیرخورنده، مستحکم، دارای نرخ عفونت پایین و ویژگیهای ظاهری خوب است. در یک کارآزمایی تصادفی کنترلشده، کرانیوپلاستی با استفاده از پروتز سر تیتانیومی شخصیسازیشده تعداد عملهای جراحی مورد نیاز و هزینههای بیمارستانی درازمدت مربوطه را در مقایسه با کرانیوپلاستی اتولوگ کاهش داد.
بهنظر نمیرسد یک عمل تکمرحلهای برنامهریزيشده شامل جایگذاری کرانیوپلاستی نسبت به ۳ عمل مجزا پرریسکتر باشد.
کرانیوپلاستی با استفاده از پروتز تیتانیومی پرینت سهبعدی صرفنظر از سببشناسی نقص جمجمه برای بازسازی پیچیده کرانیوفاسیال مناسب است. این دستگاه نرخ عارضه بالاتری را موجب نمیشود.
بازسازی جمجمه با استفاده از پروتز تولیدشده به روش پرینت سهبعدی تیتانیومی برای نقص استخوان پیشانیبینی – قسمت اول
/0 دیدگاه/در جمجمه/توسطشرایط متعددی نظیر ترومای کرانیوفاسیال یا تومورها میتوانند منجر به کرانیکتومی قسمت جلویی قاعده جمجمه قدامی شوند. بازسازی نواحی اوربیت، پیشانی و بینی به دلیل پیچیدگی آناتومی آنها میتواند چالشبرانگیز باشد. کرانیوپلاستی یا بازسازی جمجمه میتواند با اصلاح مثبت عروق مغزی و مایع مغزی نخاعی .عملکرد روانشناختی و شناختی-عصبی را بهبود بخشد، اما نتیجه ظاهری (زیبایی) نیز باید درنظر گرفته شود
با اینکه کرانیوپلاستی یک عمل جراحی مغز و اعصاب کمریسک به حساب میآید، عوارض متعددی نیز دارد که از میان آنها میتوان به عفونت بهعنوان شایعترین عارضه اشاره کرد. این امر اغلب بهخاطر عفونت مقاوم به درمان یا عودکننده منجر به خارج کردن پروتز و کیسهای با نتیجه مطلوب مانند بیمار شماره ۳ ما میشود.
امروزه مواد متعددی برای اصلاح این نقایص وجود دارند: استخوان اتولوگ، هیدروکسی آپاتیت، پلی متیل متاکریلات، پلیاتراترکتون (پیک) و مش تیتانیومی.
طراحی سفارشی با استفاده از اسکن توموگرافی کامپیوتری (سیتی اسکن) سهبعدی ساخت آناتومیکی پروتزها را بهشدت ارتقا داده است.
هدف از این پژوهش ارزیابی عوارض پس از عمل، نتایج ظاهری و وضعیت بیماران پس از کرانیوپلاستی با استفاده از تیتانیوم پرینت سهبعدی (متریالایز) بوده و بر روی پروتزهای بهکار رفته برای نقص استخوان پیشانیبینی تمرکز دارد.
با یک جستجوی گذشتهنگر ۱۹ کیس بهکارگیری پروتز تیتانیومی پرینت سهبعدی در عمل کرانیوپلاستی بین سالهای ۲۰۱۲ و ۲۰۱۸ شناسایی شدند. ۱۲ بیمار مرد (۶۳/۲٪) مرد و سن متوسط در زمان کرانیوپلاستی۱۱/۳±۴۷/۴ سال بود.
معیار ورود به مطالعه بهکارگیری پروتز تیتانیومی پرینت سهبعدی (متریالایز) در عمل کرانیوپلاستی صرفنظر از تاریخ عمل جراحی بود. هیچ بیماری حذف نشد. پروندهها با توجه به دادههای جمعیتشناسی، بالینی،آزمایشگاهی، رادیولوژیکی و پزشکی بازبینی شدند. تاریخ اولین عمل جمجمه کرانیکتومی و قراردهی پروتز در کرانیوپلاستی، و همینطور اندیکاسیون عمل کرانیوپلاستی قراردهی پروتز تیتانیومی ثبت شدند. زمانبندی و عوارض پس از عمل مربوط به بازسازی جمجمه (هماتوم نیازمند تخلیه، عفونت گرافت کرانیوپلاستی، نشت مایع مغزی نخاعی (CSF)، مشکلات ظاهری و…) در صورت وجود ذکر شد. سیتی اسکن و امآرآی پیش و پس از عمل مورد بررسی قرار گرفتند. وضعیت بیمار و شرایط بالینی با استفاده از سوابق پزشکی، پایگاه دادههای بیمار و اطلاعات بهدست آمده از پزشکان عمومی ارزیابی شدند
میتوانید نتایج مربوط به فالوآپ این بیماران و جمع بندی این تحقیق را در بخش بعدی مطالعه کنید.
ایمپلنت دندان و فک یکپارچه-قسمت پنجم
/در فک و صورت, فک، صورت و جمجمه, مقالات/توسطدر انتهای این مطالعه تنها سه ایمپلنت دندان و فک با مشکل عدم موفقیت مواجه شدند که به دلیل وقوع عفونت غیر قابل درمان بود. این عفونتها جراح را وادار به برداشتن و خارج سازی ایمپلنت کرد. باقی 67 ایمپلنت ( 67 مورد از 70 ایمپلنت کاشته شده) عملکرد موفقی را طی 2 سال پس از جراحی داشتند که موجب نرخ ابقای 95.8% ایمپلنتها شد.
در ارتباط با عوارض پیش آمده بلافاصله پس از جراحی، 4 تن از بیماران درد و ناراحتی، و تورم و خونریزی پس از جایگذاری ایمپلنت را گزارش کردند. هرچند این پدیده طی چند روز با استفاده از درمان دارویی شامل مسکن و آنتی بیوتیک کاملا برطرف شد. بنابراین نرخ عوارض پیش آمده بلافاصله پس از جراحی 5.7 % (4 از 70 ایمپلنت کاشته شده) بود.
در انتها، در ارتباط با عوارض بیولوژیکی و پروتزی در پایان دوره 2 ساله پس از جراحی، صرفا یکی از بیماران از عفونت متکرر رنج میبرد که در دسته عوارض بیولوژیکی قرار داشت. ایمپلنت این بیمار برداشته نشد، اما بیمار نیازمند استفاده از آنتیبیوتیک به طور مکرر برای دورهای طولانی بود.
نتایج این تحقیق نشان میدهد در استفاده از این نوع ایمپلنت رعایت مسائل بهداشتی در حد بالا مورد نیاز خواهد بود تا تاثیر عفونت باکتریایی در بافت هنگام استفاده از ایمپلنت دندان و فک کاهش یابد. طبق نتایج به دست آمده نرخ مشکلات بیولوژیکی 1.4 % (1 از 67 ایمپلنت باقی) بود. 4 ایملپت جایگذاری شده دچار عوارض پروتزی (شکست قسمت ترمیم دندان اکریلیکسی ساپورت شده با ایمپلنت) طی مرحله پیگیری پس از جراحی شدند و برای دو بیمار دیگر دندان ترمیمی نهایی دچار پوسته پوسته شدن سرامیک شد. نرخ عوارض پروتزی 8.9 % (6 از 67) بود. نرخ کل عوارض جراحی نیز در پایان این تحقیق 14.9 % (10 ار 67) بود.
“نقل مطالب با ذکر منبع بلامانع است”
ایمپلنت فک و دندان یکپارچه – قسمت چهارم
/در فک و صورت, فک، صورت و جمجمه, مقالات/توسطشرایط لازم برای شرکت در این مطالعه، بیماران با سن بالای 60 سال بودند که با استفاده از ایمپلنت فک و دندان یکپارچه شخصیسازیشده تیتانیومی داخل استخوانی و ساخته شده به روش پرینت سه بعدی بین ژانویه 2014 و جون 2015 درمان شدند؛ و دندانهاشان به طور ثابتی ترمیم شدند. تمامی بیماران شرکت کننده در این مطالعه، کلیه مدارک سابقه پزشکی و رادیوگرافی پیش از جراحی را ارائه داند و حداقل 2 سال پس از قرارگیری ایمپلنت وضعیت بیمار تحت پیگیری بود. ویزیت برای پیگیری وضعیت بیمار تا 2 سال پس از درمان از شرایط شرکت در این مطالعه بود.
داده حاصل از سیتی اسکن در یک نرمافزار بازسازی استخوان وارد شد و یک مدل دقیق سه بعدی از استخوان باقیمانده بیمار شبیهسازی شد. در انتهای این فرایند، فرمت STL از بازسازی مجازی آناتومی استخوان بیمار ذخیره شد.
سپس مدل سه بعدی مجازی از استخوان بیمار در یک نرمافزار طراحی وارد شده و با توجه به دستورالعمل پزشک، ایمپلنت subperiosteal به طور مجازی طراحی میشود. ایمپلنت شخصیسازیشده، شامل سوراخ پیچهای تثبیت کننده ایمپلنت و تمامی پایههای لازم برای ساپورت پروتز نیز میبود.
ایمپلنت subperiosteal برای تولید به یک ماشین پرینت سه بعدی منتقل شد. ایمپلنت شخصیسازیشده و شکل داده شده متناسب با آناتومی بیمار، به طور لایه به لایه از پودر تیتانیوم گرید 5 تولید شد. سپس آزمایشگاه دندانی اقدام به تولید پروتز ساپورت شده با ایمپلنت به وسیله
“نقل مطالب با ذکر منبع بلامانع است”
ایمپلنت فک و دندان یکپارچه – قسمت سوم
/در فک و صورت, فک، صورت و جمجمه, مقالات/توسطامروزه با تاثیر پیشرفت دیجیتال، دنیای دندانپزشکی دگرگون شده است. معرفی روشهای نوین (مقطع نگاری رایانهای با اشعه مخروطی (CBCT) و یا اسکنر داخل دهانی)، و همچنین توسعه و پیشرفت نرم افزارهای طراحی و تولید با کمک کامپیوتر (CAD/CAM)، متریالهای جدید، و روشهای تولید نوین، دنیای ایمپلنت فک و دندانی را دگرگون ساخته و چشمانداز جدیدی از آینده را فراهم نموده است.
به طور خاص، امروزه روش جدید پرینت سه بعدی فلزات (ساخت افزایشی)، توانایی تولید شبکه و مشهای شخصیسازیشده را فراهم میکند که به طور کامل با نیازهای آناتومی هر بیمار مطابق میباشد. استفاده از روشهای تولید نوین اینچنینی این فرصت را در اختیار ما میگذارد تا در روشهای گذشته مانند ایمپلنتهای subperiosteal بازنگری کنیم و آنها را با روش های جدید دیجیتال بازبینی نماییم. این مورد میتواند برای موارد آتروفی شدید استفاده شود که امکان استفاده از ایمپلنتهای دندانی داخل استخوانی و روشهای بازسازی، وجود ندارد؛ همچون در مواردی که بیمار مسن است و منابع مالی محدودی در اختیار دارد و همچنین مایل به شرکت در جراحیهای بازسازی پیچیده و زمانبر، پیش از قراردادن ایمپلنتهای دندانی داخل استخوانی نیست.
هدف از این مطالعه پزشکی، ارائه یک تکنیک جدید دیجیتال برای تولید ایمپلنتهای شخصیسازیشده subperiosteal به روش ساخت افزایشی فلزات و گزارش نرخ عوارض استفاده از این ایمپلنتهای تیتانیومی است.
“نقل مطالب با ذکر منبع بلامانع است”
ایمپلنت دندان و فک یکپارچه – قسمت دوم
/در فک و صورت, فک، صورت و جمجمه, مقالات/توسطدر گذشته، امکان جایگذاری ایمپلنت دندان Subperiosteal برای بیماران مبتلا به آتروفی شدید وجود داشت، که این نوع ایمپلنتها، با روی کار آمدن ایمپلنتهای درون استخوانی از عرصه خارج شدند.
ایمپلنت subperiosteal نوعی از ایمپلنتهای دندانیست که مابین پریوستئوم (Periosteum_ لایه ای مانند پارچه که روی استخوانهای بدن کشیده شده و به آن میچسبد؛ این پرده تنه استخوانهای دراز را میپوشاند)، و باقیمانده استخوان حفرهدار (Residual alveolar bone) قرار میگیرد. این ایمپلنت معمولا دارای 2 تا 4 جزء بین غشائی مخاطی (Transmucosal) است که از بین غشاء مخاط به حفره دهانی میرسد و متصل کننده ایمپلنت به پروتز است.
هرچند این نوع ایمپلنت برای دورهای 12 ساله محبوبیت و موفقیت کسب کرد، اما سرانجام با ایمپلنتهای درون استخوانی جایگزین شد. این تغییر به دلایل بسیاری رخ داد. اول، روش تولید این ایمپلنتها بسیار دشوار بود و نیاز بود از آناتومی استخوان باقیمانده تاثیر فیزیکی بپذیرد که سبب ناراحتی بسیار بیمار میشد (به دلیل نیاز به استخوانبندی نسبتا بزرگ در مرحله تاثیرپذیری). تاثیر پذیری مستقیم از استخوان سبب جهت دهی به سمت تولید مش و چارچوب آن در آزمایشگاه شد. این تکنیک تولید مرسوم، موجب عدم انطباق ایدهآل بین پروتز و استخوان میشد. تکنیک جایگذاری ایمپلنت بسیار پیچیده و زمانبر بود و موجب ریسک بالایی از عفونت و عوارض بعد از جراحی میشد.
“نقل مطالب با ذکر منبع بلامانع است”
ایمپلنت دندان و فک یکپارچه – قسمت اول
/در فک و صورت, فک، صورت و جمجمه, مقالات/توسطایمپلنت دندان یک راه حل برای احیای دوباره دندان به طوری قابل پیشبینی برای بیمارانیست که تمامی و یا تعدادی از دندانهای خود را از دست دادهاند؛ این روش احیای دندان، برای بقا در دوره زمانی متوسط و بلند مدت مناسب است. برای جایگذاری ایمپلنتهای دندانی درون استخوانی، کمیت (ارتفاع و عرض) و کیفیت (تراکم) مناسبی از استخوان نیاز است.
ممکن است برای برخی بیمارانی که مبتلا به بیماری ضعف و آتروفی شدید استخوان هستند، جایگذاری ایمپلنت دندانی درون استخوانی، بدون تکنیکهای جراحی بازسازی، ناممکن باشد.
تکنیکهای جراحی بسیاری برای بازسازی و احیای استخوان معرفی شدهاند تا امکان جایگذاری ایمپلنت دندان درون استخوانی فراهم شود؛ این تکنیکها شامل پیوند استخوانی سطحی و یا درونی، بازسازی استخوان با گاید و پوسته جذب شدنی و یا جذب نشدنی، برش برآمدگی حفره دار، اگمنتاسیون و یا افزایش طولی سینوس آرواره میشوند.
تمامی این روشهای بازسازی، که برای آنها از متریال گوناگونی (برداشت استخوان فرد از نقاط داخل و یا خارج دهانی، پیوند استخوان همسان، غیرهمسان و یا مصنوعی) استفاده میشود، میتوانند حجم استخوان را تا حد مورد نیاز برای جایگذاری ایمپلنت دندان درون استخوانی فراهم کنند. هرچند، این تکنیکها بسیار دشوار هستند و نسبتا دارای درصد عوارض بلایی میباشند. به علاوه این تکنیکها دوره درمان را طولانی میکنند و هزینه درمان را برای بیمار میافزایند.
“نقل مطالب با ذکر منبع بلامانع است”
بــــنش مدیکال
تولیدکننده پروتزهای فک و صورت
کیج ستون فقرات
پروتزهای شخصیسازیشده